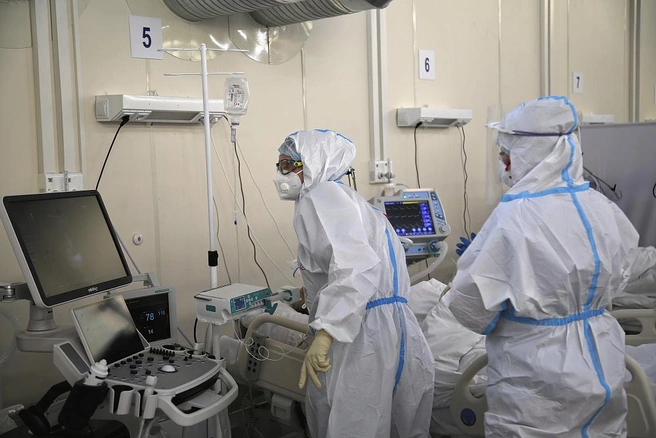
ПЦР-тест давно отрицательный, а дышать нечем, отнялись руки и ноги. Реанимация переполнена, а скорая продолжает доставлять тяжелых пациентов, в истории болезни которых значится ковид.
В начале эпидемии перегруз в больницах экстренной помощи объяснялся тем, что их оставалось мало — ведь многопрофильные стационары переводились на инфекционный режим работы. Теперь число пациентов растет еще и из-за последствий перенесенного ковида. Усталость, головная боль, депрессия — цветочки по сравнению с теми проблемами со здоровьем, которые уже не относят к постковиду. Коронавирус вызывает осложнения серьезных хронических болезней и запускает новые. А когда они стартуют, человек не может понять, что с ним происходит, и долго думает, что это самочувствие — тот самый послековидный синдром. Только в стационаре выясняется, что всё гораздо серьезнее.
К тем пациентам, что традиционно доставлялись скорой в больницы экстренной помощи, добавились новые. По свидетельству врачей — чаще всего с опасными тяжелыми состояниями. «Фонтанка» выяснила, что происходит в одной из таких больниц — Елизаветинской.
Сначала только цифры: средние «койко-дни» сократились до 4,9. Это значит, что одного пациента лечат неделю, другого 3 дня — и выписывают. В реанимационных отделениях больницы — 90 койко-мест. Ежедневно в реанимации нуждаются в среднем 30 доставленных скорой помощью. Это значит, что столько же пациентов нужно перевести с интенсивной терапии в обычное отделение, а реально можно выписать не более 15. Поэтому переводятся еще и те, кому следовало бы пока побыть в реанимации, так называемые пограничные.
Сегодня поток пациентов продолжает и продолжит расти: число коронавирусных увеличивается — многопрофильные больницы вновь перепропрофилируются для их лечения. И чем больше их переходит под ковид, тем меньше мест в больницах экстренной помощи — из перепрофилированных в оставшиеся нековидные клиники переводят тяжелых, которых нельзя выписать. Ну и у службы скорой помощи остается всё меньше адресов для доставки экстренного пациента в критическом состоянии.
В больнице говорят, что ковид многократно увеличил число пациентов — он запускает новые болезни и провоцирует обострение хронических. За время работы в условиях эпидемии здесь научились понимать, как разделить постковидный синдром, обострения хронических болезней после перенесенного ковида и впервые проявившиеся заболевания, которые запускает коронавирус в нашем организме.
«Прямиком на ИВЛ»
Татьяна Сергеева, заместитель главного врача Городской Елизаветинской больницы по неврологии:
— В стационар не госпитализируется то большинство, которое страдает от длительных депрессий, слабости (астении), усталости, головной боли — самых распространенных неврологических проявлений, спровоцированных коронавирусной инфекцией. Они приходят в наше консультационное отделение и лечатся амбулаторно. В стационар поступают те, у кого появляются очень серьезные нарушения нервной системы, запущенные коронавирусом.
Не знаю, что мешает петербуржцам, перенесшим ковид, принимать рекомендованные врачом антикоагулянты после болезни. Возможно, на это влияет и пресловутый постковидный синдром с его слабостью и нарушениями когнитивных функций. А мы видим последствия отказа от приема лекарств: очень тяжелые инсульты. У тех, кто перенес ковид, инфекция поразила сосуды и провоцирует тромбообразование в них. Казалось бы, вирус ушел из организма, ПЦР-тест отрицательный, а тромбы продолжают образовываться и поражают сосуды головного мозга через какое-то время. Послековидные инсульты протекают тяжелее, с более выраженной неврологической недостаточностью, чем те, что происходят без влияния коронавируса на организм.
Именно поэтому большую роль как в лечении ковида, так и после него играют антикоагулянты — препараты, предотвращающие тромбообразование, которое может стать фатальным. Назначаются антикоагулянты как при ковиде, так и после него, а также после перенесенного инсульта. Очень важно их принимать.
Ничем, кроме коронавируса, невозможно объяснить и рост числа пациентов с синдромом Гийена — Барре — это острая воспалительная демиелизирующая аутоиммунная нейропатия, которая может быть спровоцирована разными инфекциями, и неврологи отчетливо понимают, что коронавирус — одна из них. После перенесенного ковида появляется слабость в руках и ногах, которая быстро прогрессирует — так, что и мышцы дыхательной системы перестают работать, пациент поступает прямиком в реанимацию на ИВЛ. Протекает заболевание по классической схеме и лечится так же — плазмаферез (гравитационное очищение крови) для удаления аутоиммунных — патологических антител, атакующих миелин периферических нервов, и иммуноглобулин G внутривенно капельно. Процесс демиелинизации в случае синдрома Гийена — Барре обратим, но после стационарного лечения перенесшим его требуется длительная реабилитация, выхаживать таких пациентов тяжело и долго.
Мы однозначно видим, что болезнь стартует именно после перенесенного ковида. Причем у одних он протекал явно — с высокой температурой и другими симптомами, у других так, что они и не понимали, что были инфицированы коронавирусом. Они попадают к нам с полным набором проявлений синдрома Гийена — Барре, мы делаем анализ на антитела к коронавирусу и обнаруживаем их. То есть человек всё-таки перенес ковид на ногах, но не заметил этого, а организм вот так отреагировал.
Скорая доставляет нам пациентов в состоянии после эпилептических приступов. После болезни, которая протекала с высокой температурой, у пациента наступает обострение заболевания — приступы учащаются. Как правило, это происходит, если плохо подобрана противосудорожная терапия. В том, что это осложнения ковида, сомнений нет: мы четко видим нарушения нервно-мышечной передачи, видим эпилептическую активность на ЭЭГ. И кроме того, уже известно, что у людей с предрасположенностью к эпилептическим приступам они могут проявиться, потому что коронавирус воздействует на белое вещество головного мозга (кстати, именно поэтому человек теряет обоняние). Если противоэпилептические препараты подобраны правильно, то пациенты переносят коронавирусную инфекцию без обострений заболевания. И я рекомендую им делать прививку от коронавируса.
Вылечились от ковида? Теперь полечим живот
Мария Горянина, гастроэнтеролог Городской Елизаветинской больницы
Ковид — испытание для желудочно-кишечного тракта не только потому что он может проявляться в так называемой желудочной форме. После него есть и последствия перенесенной инфекции, и осложнения, вызванные лекарственной терапией. А есть и впервые проявившееся заболевание, например, такая тяжелая аутоиммунная патология, как неспецифический язвенный колит (НЯК) — похоже, ковид дает толчок к его развитию.
Чаще всего к нам попадают люди, которые в больших дозах получали антибактериальные и противовирусные препараты, другие лекарства, которые привели к серьезным нарушениям микрофлоры кишечника. К счастью, это происходит не с каждым, кто лечил ковид, но число их начало расти уже после первой волны эпидемии, я сказала бы — особенно после первой, когда лечили тяжелыми препаратами. У них развиваются псевдомембранозный колит, тяжелый дисбактериоз кишечника, синдром избыточного бактериального роста, антибиотик-ассоциированная диарея. Эти состояния — последствия не влияния коронавируса, а лечения.
Общая слабость, температура от 37,2 до 39 градусов, тошнота, диарея с выделениями крови в стуле пугают не только пациента, но и врачей амбулаторного звена, потому что за такими симптомами могут скрываться самые тяжелые болезни, в том числе НЯК и болезнь Крона.
Кто-то обнаруживает много крови в стуле, обращается в поликлинику и там получает направление на госпитализацию к хирургам, кого-то доставляет скорая с предварительным диагнозом «острый живот». Только в условиях стационара по результатам лабораторных и инструментальных исследований можно поставить правильный диагноз.
Псевдомембранозный колит нужно дифференцировать с НЯК и болезнью Крона. Это заболевание толстого кишечника, вызванное условно патогенной бактерией клостридией (Clostridium difficile). Она выделяет токсины, которые повреждают стенки кишечника, провоцирует образование язв с наложением на них фибрина, образующие так называемые мембраны. Пациенты с этим заболеванием у нас были всегда — клостридия активизируется не только после ковида, но и любого другого заболевания, в лечении которого применялись антибактериальные препараты. Но на фоне избыточного назначения антибиотиков при ковиде поток таких пациентов вырос колоссально, причем разного возраста.
Условно патогенная флора потому и называется условно патогенной, что в обычном состоянии она присутствует в кишечнике человека и, если у него все в порядке с иммунитетом, соблюден баланс микроорганизмов, она не вызывает проблем. В зависимости от того, какая флора начинает активно расти на фоне антибактериальной терапии и сниженного иммунитета, растет та или иная микрофлора, проявления у нее разные, и вовсе не обязательно сопровождаются безудержной диареей. Более того, ее может и вовсе не быть. Но нарушается функциональная моторика кишечника, что проявляется отрыжкой, вздутием, болями в животе. Например, обитающая на коже, во рту и кишечнике клепсиела (klebsiella pneumoniae) при разбалансированности миклофлоры вызывает сильные спастические боли.
Принимаем не только антибиотики при ковиде — много других препаратов, которые, может, на микрофлору не влияют, но терзают слизистую желудка. Хоть и говорится о том, что высокую температуру лучше сбивать относительно безобидным парацетамолом, многие используют нестероидные противовоспалительные препараты — аспирин, ибупрофен и так далее. Они повреждают не только желудок, а весь ЖКТ, есть несколько заболеваний, которые так и называются: НПВС-ассоциированные гастропатии, НПВС-ассоциированные колопатии, лекарственный гепатит и панкреатит. На фоне их приема развивается язвенная болезнь — не коронавирус провоцирует язвы в желудке и 12-перстной кишке, а его лечение. Проблема известная, но она обострилась на фоне ковида у людей, которые принимают эти препараты без «защиты» гастропротекторов.
В ковиде и постковиде люди страдают от стресса — он вызван не только болезнью или боязнью заразиться. Люди теряют родных и близких. А стресс, как давно известно, вызывает функциональные нарушения, а это моторика кишечника и всего желудочно-кишечного тракта: развитие синдрома раздраженного кишечника (СРК), нарушения билиарного тракта (желчные протоки и желчный пузырь) с болями в правом подреберье, функциональные поражения верхних отделов — эпигастральные боли, постбрандиальный дистресс-синдром (чувство раннего насыщения — распирание, переполненность верхних отделов живота, когда вроде бы мало съел, а пища у горла стоит). Эти проблемы нужно решать не только с гастроэнтерологом, но и с психотерапевтом или психиатром.
Мы не знаем достоверно, но есть предположения, что желудочные проявления после перенесенного заболевания объясняются и тем, что в ковиде организм исчерпывает запасы витаминов и микроэлементов — у него развивается гиповитаминоз, а нарушение мышечной активности ЖКТ — его следствие.
Когда пациент поступает в стационар, мы задаем вопрос о том, переносил ли он ковид (вакцинировался, имел контакты с инфицированным). Спрашиваем, насколько тяжело перенес болезнь, в том числе психологически. И несмотря на то, что четких временных границ для проявления осложнений не установлено (у кого-то проявляется через неделю после перенесенного заболевания, у кого-то через полгода), время болезни тоже выясняется.
Эти сведения важны не только для выбора тактики лечения, но и понимания отличий между теми, кто тяжело болел на кислородной поддержке, и теми, кто лечился дома. Кто перенес тяжело, особенно в первые месяцы эпидемии, когда использовались антретровирусные препараты, плаквенил и антибактериальные препараты вводились инфузиями, явно имеют больше проблем, потому что лекарств использовалось больше, чем человек принимает в домашних условиях. И как правило, после того, как вылечились от ковида, они плавно перемещаются в другой стационар или приходят на консультацию в наше отделение гастроэнтерологии.
Повальные обращения с подозрением на инфаркт
Евгений Рыбин, заместитель главного врача Елизаветинской больницы по кардиологии и терапии
Для сердечно-сосудистой и дыхательной систем коронавирус стал еще одним фактором, отягощающим заболеваемость и приводящим к госпитализации. Я говорю не о собственно периоде болезни, а о последствиях воздействия вируса на эти системы. К счастью, обострения хронических заболеваний и старт новых случаются не у всех. Но если учесть, что полгорода уже переболели или болеют ковидом, то их число растет неуклонно.
Когда сформированы изменения в структуре сердечно-сосудистой системы, это уже можно трактовать как впервые выявленное отдельное заболевание, развившееся из-за перенесенного ковида. Сейчас к нам повально обращаются пациенты с болями в области грудной клетки, непереносимостью физической нагрузки, одышкой. И в скорой, которая их доставляет, и у нас в первую очередь подозревается инфаркт миокарда. Такие пациенты направляются, как правило, сразу в отделение реанимации и интенсивной терапии, и до установления диагноза находятся там. Среди них много молодых и людей среднего возраста, перенесших ковид от одного до трех месяцев назад. Если мы исключаем инфаркт, выявляем кардиомиопатию, например: если во время болезни развиваются, как правило, миокардиты — воспаление сердечной мышцы, позже это уже кардиомиопатии. Это длительно протекающие заболевания, они сопровождаются нарушениями ритма, сердечной недостаточностью, болевыми или дискомфортными ощущениями в грудной клетке. Например, если ковид протекал с миокардитом и затем развилась кардиомиопатия, велик риск запуска целой цепи событий: нарушения ритма сердца, которые, в свою очередь, приводят к тромбоэмболии, а затем следуют сосудистые катастрофы. А потому и число пациентов и с реальными инфарктами меньшим не стало, оно наоборот, растет.
Для тех, кто уже страдает сердечной недостаточностью, ковид становится причиной обострения болезни. Но она обостряется ещё во время лечения в ковидном стационаре, ухудшая прогноз их состояния и течение заболевания. Такие пациенты попадают в многопрофильные стационары — как сразу из ковидных госпиталей, так и через некоторое время после выписки в очень тяжелом состоянии их доставляет скорая.
С такими же симптомами — боли в грудной клетке, одышка и быстрая утомляемость — к нам поступают пациенты с хронической обструктивной болезнью легких и бронхиальной астмой, перенесшие ковидную пневмонию. С одной стороны, у них еще не ушли последствия нарушения микроциркуляции в легких — отек, который мы видим на КТ как матовое стекло, с другой — после болезни начинается обострение хронического заболевания, возникают осложнения, как в бронхолегочной системе, поскольку уменьшается жизненная емкость легких, так и в сердечно-сосудистой.
Все эти состояния часто называют постковидом. Но это определение подходит для тех симптомов, которые не укладываются в рамки известных заболеваний органов и систем. У наших пациентов в основном — обострения хронических заболеваний или старт новых. И мы понимаем, что основанием для них стал именно ковид. Хотя сказать, как он повлиял на астму или на ХОБЛ, пока не можем.
Ирина Багликова, «Фонтанка.ру»
Проект реализован на средства гранта Санкт-Петербурга